以前にも取り上げた問題なのですが、出生前検査の専門施設として、日夜さまざまなケースと向き合っていると、現在、本来は出生前の胎児や先天性の疾患についてのいろいろなこと、染色体や遺伝の問題などについて、ほとんど扱ったこともないような専門外の医者が、数多くのNIPT検査を、それも専門家集団としての学会が慎重な立場をとっている新たな項目を追加して行なっていることに、強い危惧を覚えます。
基本的な染色体の問題でさえ、最終的な確定検査も行うことなく、きちんと説明もできないような施設が、全国展開で検査数を増やしていることを、放置しておいて良いのでしょうか。
それでいて、専門的知識と技術を備えたスタッフを揃えている当院のような施設が、分娩を扱っていないという一点でいつまでも認定する道が開けないまま、時間だけが流れている現状は、なんとかならないのでしょうか。
そういう思いを持ちつつ毎日診療を行なっているのですが、そんな中、表題の問題について、もう一度考えていきたいと思います。
*本記事について、誤解が生じているようだという指摘がありましたので、4月23日付で一部追記しています。
さて、これまでにも取り上げてきたNIPTのオプション検査問題、少しおさらいしておくとしたら、以下の記事などでしょうか。例えば微細欠失症候群の検査などは、どの程度の有用性があるのでしょうか。
その前に、もっと基本的な3種のトリソミー (21トリソミー、18トリソミー 、13トリソミー )の検査でさえ、実は陽性的中率はそう高くはないということを説明したいと思います。例えば13トリソミー は、妊婦さんの年齢とともにその頻度は上昇しますが、40歳の妊婦さんでも、700人に1人ぐらいです。今世界的に主流のイルミナ社のNIPTでは、13トリソミー の検出率(感度)は91.0%、特異度は99.87%とされています。(illumina社ウェブサイトよりの情報)
感度とは、実際に胎児が13トリソミーの場合に、検査が陽性と出る率のことです。
特異度とは、胎児が13トリソミー ではない場合に、陰性と出る率です。
40歳の妊婦さん70000人が検査を受けるとして、表にして見てみましょう。
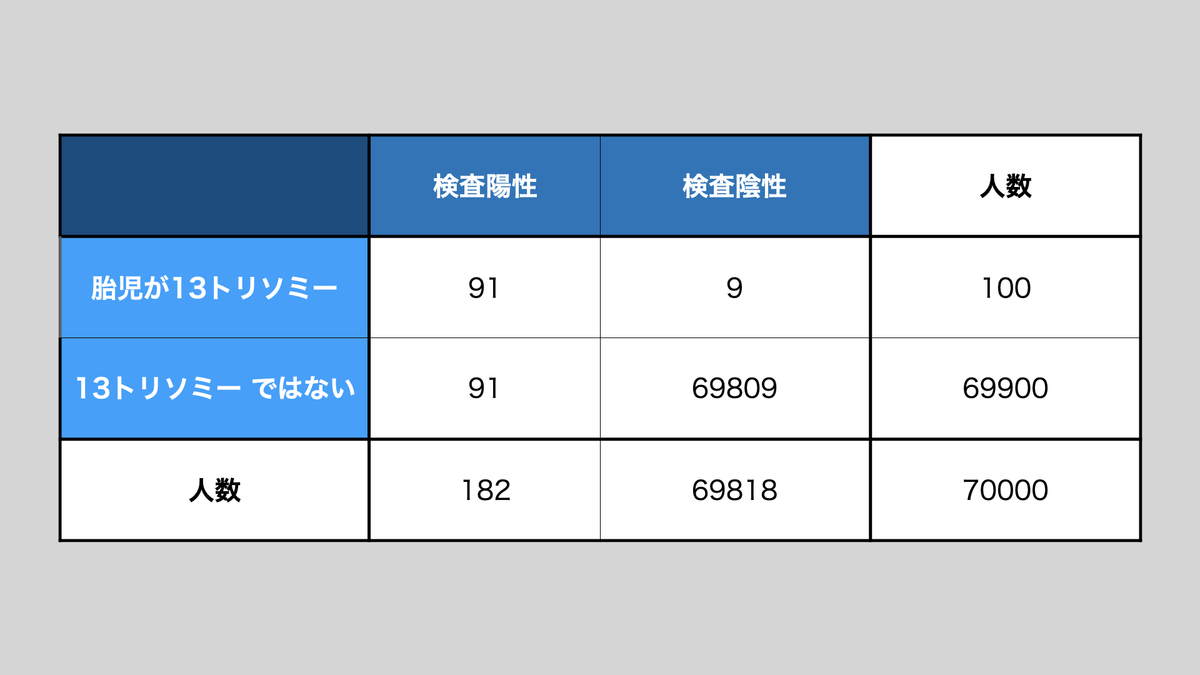
40歳の妊婦さんでは、700人に1人、13トリソミー の胎児がいますので、70000人中100人の胎児が13トリソミーです。検出感度91%の検査では、このうち91人が陽性となります。69900人は、胎児が13トリソミー ではありませんが、特異度99.87%の検査ですので、91人の妊婦さんは、胎児が13トリソミーではないのに検査で陽性になります(偽陽性)。この場合、検査陽性となった人の中で、実際に13トリソミー の人は182人中91人で、陽性的中率は50%です。
では次に、35歳の妊婦さん70000人で考えてみましょう。35歳の妊婦さんでは、だいたい2600人に1人の胎児が13トリソミー です。上と同じく、検査の検出率(感度)は91.0%、特異度は99.87%です。
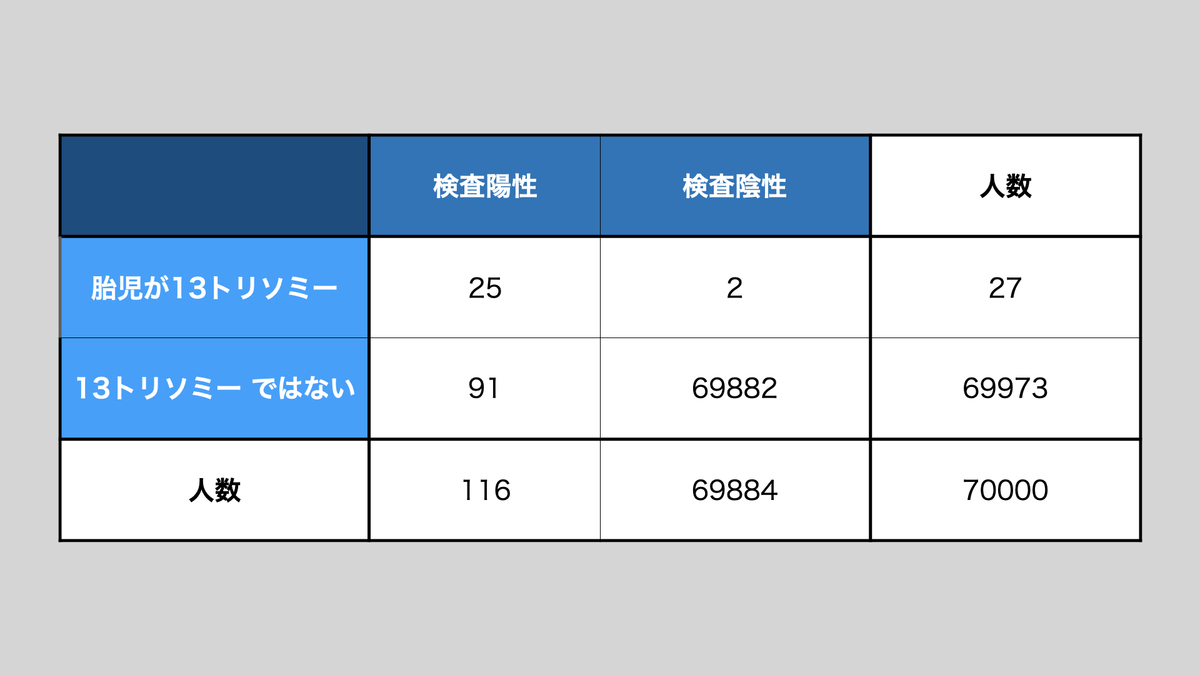
35歳の妊婦さんでは、2600人に1人、13トリソミー の胎児がいますので、70000人中27人の胎児が13トリソミーです。検出感度91%の検査では、このうち25人が陽性となります。69973人は、胎児が13トリソミー ではありませんが、特異度99.87%の検査ですので、91人の妊婦さんは、胎児が13トリソミーではないのに検査で陽性になります(偽陽性)。この場合、検査陽性となった人の中で、実際に13トリソミー の人は116人中25人で、陽性的中率は21.55%です。
おわかりいただけたでしょうか。
なんと、検出感度が9割を超える検査でも、元々の疾患の頻度が高くなければ、陽性的中率は決して高くない検査ということになるのです。
もちろん、陰性的中率が極めて高い検査であることは、表をよく見ればわかると思いますので、陰性結果を得ることのできる多くの人たちにとっては、安心につながる検査であることは間違いありません。だからこの検査を行う意義は十分にあると思うのですが、でもそもそも可能性の低いものを対象とすれば、そりゃあそうだよなということもわかってくるのではないかと思います。(*最後に追記がありますので、ご覧ください。)そうやって考えると、じゃあ微細欠失症候群などは検査対象としてどうなのか?ということも、きちんと考えられなければならないはずです。そういうところをすっ飛ばして、なんでもわかる項目を多くした方が良いという売り方をするのは、悪くとれば不安商法と言えなくもない側面があることも、理解しておく必要があるでしょう。
この元々の頻度、例えば35歳の妊婦さんにおける13トリソミーの頻度は2600人に1人という数字を「事前確率」と言います。この「事前確率」が高ければ、検出感度がまあまあな検査でも陽性的中率は良くなりますし、これが低い場合は、検出感度の良い検査でも陽性的中率は良くなりません。つまり、どういう条件で何を対象に検査するかによって、どのような検査を積極的に行うかをよく考えないといけないということです。
上記のようなことは、どの程度説明され、理解されて検査が行われているのでしょうか。学会認定施設で一般に行われている3種のトリソミー であっても、13トリソミーや18トリソミーは、21トリソミーと比べると頻度が低いので、陽性的中率はそれほど高いわけではないのです。しかし一方で、13トリソミー、18トリソミーは、知識と技術のある検者(医師や検査技師など)が行えば、超音波検査で様々な特徴を捉えることが可能です。それも、近年では比較的早い週数(私たちが行っている12週、13週当たりの検査)での特徴がいろいろとわかって来ました。そうするとこの時期の超音波検査は大きな助けになります。NIPTの後、ただただ羊水検査を待つより他にないということは決してありません。でも、無認可の施設はもちろんのこと、学会認定施設でさえ、この超音波検査での観察を行うことのできる(何をどう評価して、どう解釈すれば良いかの道筋がきちんとわかっている)ところは少ないのです。なぜなら、日本ではこの時期の超音波検査がほとんど普及しないまま、NIPT時代に突入してしまったからです。妊娠中の超音波検査をどう行っていくか、実際に妊婦を診療する医師たちにどう普及・教育していくかは、この国における大きな課題だと考えています。
このように考えると、やはりなんといってもNIPTは、その歴史的流れから見ても、現状ではメインは21トリソミーと言えるでしょう。21トリソミーは超音波での診断が難しいケースが多々あり、これを検出するためにNIPTが導入される意義は大きかったのです。しかし、それ以外のものについては、NIPTができれば良いというものではなくて、きちんと超音波検査で観察するということが今後も大事だし、むしろ超音波検査の役割はより大きくなって来ているのではないかと思います。(*最後に追記がありますので、ご覧ください。)
NIPTと安心問題、ただ採血しか行っていないような施設の医師たちは知る由もないようなもっとややこしいことが実際の現場にはあります。次回以降は、そういう話を書いていきたいと思います。
この記事の最後に、検査の感度、特異度、陽性的中率、陰性的中率という話をしたついでと言ってはなんなのですが、今話題になっている、新型コロナウイルスのPCR検査についても、少し触れておきたいと思います。前の記事でも少し記載しましたが、このPCR検査、ユニバーサルスクリーニングといって、なんの症状も接触歴もない人に対しても全て行うようにしたら良いのではないかとか、もっと検査を増やすべきだといった論調も出て来ていたりしています。これについても、私は少し慎重にならなければいけないと考えています。コロナウイルスのPCR検査は、検出感度が良く見積もっても70%ほどではないかと言われています。このような検査を「事前確率」の低い条件下で行っても、有用な検査ではないことが、上記の内容と照らし合わせればわかってくるのではないでしょうか。明らかに症状があったり、渡航歴や濃厚接触歴があるという条件下なら、「事前確率」が高いので、有用な検査であることは間違いないのです。しかし、まだまだあまり蔓延しているとは言えない地域で、いきなり検査を行っても、逆に医療現場は混乱する可能性が出て来ます。十分に注意が必要でしょう。本日のニュースで、福井県で全妊婦を対象に始めるということですが、大丈夫でしょうか。福井県は人口当たりの感染者数が多いらしいので、有効性があると読んだのかもしれません。
これに関連して、以下の記事を貼っておきます。参考にしていただけるとありがたいと思います。
*追記 2020年4月23日
どうもこの記事の内容について、NIPTは21トリソミーの検出に関しては意義が大きいが、18トリソミーと13トリソミーについては意義が低いと書いているように誤解されてしまった部分があるようです。
そうではなくて、これらについてもNIPTは大きい意義のある検査です。なぜなら、特別な技術を必要とせず、採血のみで高い検出感度の検査ができるからです。その上、(もともとの疾患の頻度が低いので当たり前といえばそうではあるが)陰性的中率は極めて低いので、安心度の高い検査です。言いたいことは、もともと頻度(事前確率)が低いものを対象とすると、陽性的中率はそう高くはないので、注意が必要だと述べているのです。
「18トリソミー、13トリソミーを調べるなら超音波の方が良い。」と言っているわけでもありません。超音波検査には以下の二つの注意点があります。
1. 同じ病名がついても、その症状の発現には個体差がかなりあるので、みんなが同じ所見を示すわけではない。このため、発見・診断されやすいケースもあれば、そうでもないケースもあって、注意が必要。
2. 超音波検査は、あくまでも人間が手で操作しつつ目で見て判断するものなので、検査を行う人の技術や知識によって、検出可能性は左右される。
これに比べて、NIPTは、ちゃんとした検査会社のものであるなら、検査精度のばらつきは極めて少なく、信頼度の高い検査であると言えます。ただし、あくまでも確定診断ではありません。もし超音波検査では何も異常がないようなら確定のためには羊水検査が必要になります。
だからこそ、超音波検査を並行して行うことに意義があるのです。
出生前検査は、これさえやっておけば他はいらないという種類のものではありません。これ一個で完璧というものは現時点では存在していません。だからといって、あれもこれもとたくさんやったからといって、意義が高まるわけでもなく、自分の状況に合わせて、どういう検査を選択すべきかを分析することが大事になるのです。だから、出生前検査を行う施設は、様々な方法を揃えると同時に、それぞれの受診者さんに適切な方法をアドバイスできる体制が必要です。本当なら、専門家がNIPTも扱って、超音波検査もできることが理想のはずです。そして、だからこそ遺伝カウンセリングも必要となるのです。ただNIPTの採血ができて、NIPTのために遺伝カウンセリングもやってますというのでは、十分な体制とはいえないはずなのです。ましてや、NIPTのみを行って、あとは何もできませんというのは論外でしょう。
NIPTと妊娠初期の超音波の関係性については、このブログのいくつかの記事でも言及しています。以下も参考にしてください。
たいへん勉強になりました。世界産科婦人科超音波学会。ー これからの超音波検査はどうなっていくのか。 – FMC東京 院長室

